Какой вид наркоза можно использовать, и почему
Главной особенностью лапароскопии при удалении желчного пузыря является отсутствие больших разрезов на поверхности кожи. Сначала врач делает маленький надрез, размером 1-1,5 см, через который вводит первый троакар, а затем камеру. Через него в брюшную полость поступает большое количество специального газа, и повышается внутрибрюшное давление. Это необходимо для лучшей визуализации внутренних органов, сосудов и нервных сплетений. Также создается пространство, в котором врач может орудовать инструментами, давая место для диапазона движений. Повышенное внутрибрюшное давление отрицательно влияет на работу легких.
Операция на желчном пузыре является очень частой в наше время
Исходя из этого, при лапароскопии желчного пузыря может применяться только общий эндотрахеальный наркоз, с обязательной интубацией пациента и переводом его на искусственную вентиляцию легких.
Если у больного бронхиальная астма, и эндотрахеальный наркоз ему строго противопоказан, проводится внутривенная общая анестезия, но при условии интубации.
Если только внутривенная анестезия при наличии бронхиальной астмы, то интубация трахеи не проводится. Как крайний вариант используют гортанную маску.
Подготовка к операции по удалению желчного пузыря является важным этапом, на который врачи обращают особое внимание. Специалисты подчеркивают, что тщательная предоперационная подготовка может значительно снизить риск осложнений и ускорить процесс восстановления. Врачи рекомендуют пациентам пройти полное обследование, включая анализы крови и ультразвуковое исследование, чтобы оценить общее состояние здоровья и выявить возможные противопоказания. Также важно обсудить с хирургом все аспекты предстоящей операции, включая метод анестезии и возможные риски. Пациентам советуют соблюдать диету и избегать тяжелой пищи за несколько дней до вмешательства. Это поможет минимизировать нагрузку на организм и подготовить его к операции. Врачи акцентируют внимание на необходимости следовать всем рекомендациям, чтобы обеспечить успешный исход и быстрое восстановление после операции.
Классификация оперативных вмешательств
Удаление желчного пузыря может быть «вынужденным». В этом случае вмешательство проводится для устранения серьезных патологических состояний, таких как гангрена органа или его разрыв с дальнейшим излитием содержимого в брюшную полость. «Экстренная» холецистэктомия проводится на протяжении первых трех дней с момента поступления больного на стационарное лечение. Также существует «ранняя» (отсроченная) операция. Ее проводят в течение недели, когда специалистам уже удалось купировать выраженность воспалительного процесса.
Другая классификация делит хирургические вмешательства на следующие виды:
- неотложные,
- срочные,
- отсроченные,
- плановые (ранние и поздние).
В зависимости от доступа, через который выполняется удаление, различают лапароскопию желчного пузыря и полостную операцию. Первый вариант считается малоинвазивным, второй – более масштабным. Полостная операция бывает двух видов: «открытая» с использованием мини-доступа, а также традиционная из срединного или косого доступа, которая может сочетаться с резекцией желчевыводящих протоков. Перед выбором доступа врач взвешивает все за и против, основываясь на описанной выше оценке состояния жизненно важных функций организма, а также причинах развития заболевания, на фоне которого требуется удаление пузыря.
Традиционная холецистэктомия
Установлено, что на современном этапе традиционная холецистэктомия характеризуется низким риском летальности и развития осложнений. Возможность неблагоприятного исхода увеличивается только при необходимости дополнительного вмешательства на желчевыводящих протоках. Возможными осложнениями являются истечение желчи, повреждение желчевыводящих путей, а также острое послеоперационное воспаление поджелудочной железы.
Операционный доступ (по Кохеру, Федорову, верхняя срединная лапаротомия) позволяет держать в поле зрения желчный пузырь, внепеченочные желчные протоки, поджелудочную железу, двенадцатиперстную кишку. Показания к удалению желчного пузыря традиционным способом: любые формы острого холецистита, желчнокаменная болезнь, перфорация пузыря с дальнейшим развитием перитонита. Недостатки метода:
- более длительный период восстановления, чем при лапароскопии желчного пузыря;
- значительное повреждение структур передней брюшной стенки, что чревато возможными осложнениями в будущем;
- косметический дефект;
- длительный период посленаркозной реабилитации.
Возможные ошибки при проведении лапаротомии
Подготовка к операции по удалению желчного пузыря вызывает у людей множество вопросов и переживаний. Многие отмечают, что важным этапом является консультация с врачом, который объясняет все детали предстоящей процедуры. Пациенты часто делятся своими страхами, связанными с анестезией и возможными осложнениями. Однако большинство из них также отмечает, что информация о методах лапароскопической хирургии, которая менее травматична, помогает успокоиться.
Некоторые пациенты подчеркивают важность соблюдения предоперационной диеты и отказа от определенных продуктов, что, по их мнению, способствует лучшему восстановлению. Поддержка близких и общение с теми, кто уже прошел через эту процедуру, также играют значительную роль в подготовке. В целом, несмотря на волнение, многие чувствуют облегчение, когда понимают, что операция — это шаг к улучшению качества жизни и избавлению от хронической боли.
Минилапаротомия
Подобное вмешательство характеризуется небольшим разрезом справа под ребрами (3–5 см). Большинство специалистов считает, что такой метод уменьшает риск развития послеоперационных осложнений и ускоряет период реабилитации пациента. Для качественно проведенной операции даже разработан специальный набор хирургического инструментария. В каких случаях показана минилапаротомия:
- острое воспаление желчного пузыря с наличием конкрементов;
- наличие камней в желчных протоках;
- трудности при проведении лапароскопического удаления.
Операция с использованием мини-доступа не проводится при излитии желчи, в случае необходимости ревизии органов брюшной полости. Преимуществами вмешательства считаются низкий уровень травматизма, получение необходимого доступа к структурам билиарного тракта, возможность проведение операции у тех пациентов, которые уже были прооперированы ранее, возможность полного опорожнения пузыря, выделение пораженного органа «от дна».
Лапароскопия
Это вид современного оперативного вмешательства, которое не требует проведения разрезов. Для вмешательства используется оптический прибор лапароскоп, а также специальные микроинструменты. Хирурги делают 3 небольших прокола диаметром около 5–7 мм. Проколы осуществляются специальным инструментом, который называется троакар. По одному троакару, чтобы создать необходимый объем, в брюшную полость вводят небольшое количество газа, а также трубку телескопа с видеокамерой и источником освещения. Через остальные два троакара вводят инструменты для проведения манипуляций.
Важно! Все, что происходит во время операции, хирург видит на мониторе. Существует возможность записи хода вмешательства с дальнейшим пересмотром.
Почему удаляют желчный пузырь таким способом? Лапароскопическое удаление имеет массу преимуществ перед полостной операцией. Специалисты делают акцент на низкой травматизации тканей, малой длительности восстановительного периода, отсутствии выраженного болевого синдрома, низком риске развития осложнений со стороны органов дыхания. Случается так, что при лапароскопии возникает необходимость перехода к полостной операции. Подобное происходит на фоне обнаружения воспалительного инфильтрата, свищей, выраженного спаечного процесса, при повреждении крупных сосудов и желчных протоков, а также при разрыве полого органа.
Возможные осложнения при лапароскопическом доступе:
Восстановление после лапароскопии желчного пузыря
- травмы органов и сосудов;
- кровотечение;
- резидуальные конкременты или их фрагменты в общем желчном протоке;
- ожоги слизистых оболочек желчевыводящих путей;
- перфорация желчного пузыря с дальнейшим развитием перитонита.
Не может быть удален желчный пузырь лапароскопическим методом в случае декомпенсированных патологий сердца и легких, тяжелых заболеваний системы свертывания крови, разлитого перитонита, воспалительных процессов брюшной стенки, на поздних сроках вынашивания ребенка. Также вмешательство противопоказано при значительном ожирении, желтухе механического происхождения, в случае наличия операций в данной области в анамнезе.

Подготовка к эндотрахеальному наркозу
Предоперационная подготовка включает комплекс диагностических исследований, направленных на выявление проблем с легкими. Также проводится полный диагностический комплекс, как и при операции открытым доступом.
Перед операцией пациенту нужно пройти обследование
Обследование пациента перед плановой лапароскопией включает такие методы:
- Общий анализ крови. С его помощью можно увидеть:
- наличие инфекционного воспалительного процесса в организме: будет наблюдаться повышение уровня лейкоцитов, со сдвигом лейкоцитарной формулы влево;
- проблемы со свертываемостью крови, если уровень тромбоцитов пониженный – есть риск кровотечения, если повышенный – высокая вероятность образования тромбов во время операции;
- анемию, о ней будет говорить снижение эритроцитов, гемоглобина и цветового показателя.
- Общий анализ мочи покажет работу почек, их выделительную способность. Если в моче есть лейкоциты, это говорит о воспалительном процессе в мочевыделительной системе, а наличие осадка – о мочекаменной болезни.
- Биохимический анализ крови. Перед удалением желчного пузыря важны такие показатели: билирубин, креатинин, мочевина и амилаза. Повышение этих показателей свидетельствует о нарушенной работе печени, почек и поджелудочной железы. При недостаточности этих органов общий наркоз противопоказан.
- Обзорная рентгенография органов грудной клетки нужна для выявления проблем в легких.
- Электрокардиография показывает работу сердца. Если у пациента есть атриовентрикулярная блокада или мерцательная аритмия, общий наркоз противопоказан.
- Ультразвуковая диагностика органов брюшной полости помогает врачу определиться с объемом операции. Если есть подозрение на злокачественное новообразование, проводится открытая полостная операция.
Как нужно готовиться пациенту перед операцией
Если операция по удалению желчного пузыря проводится не в экстренном порядке, а планово, подготовка должна состоять из таких действий:
К операции нужно тщательно подготовить организм
- Последний прием пищи должен быть не позже 6 вечера, в день перед операцией.
- Воду можно пить до 10 вечера того же дня.
- За 2 дня до предстоящей лапароскопии нужно прекратить прием антикоагулянтов и предупредить об этом лечащего врача.
- Вечером, накануне операции, нужно сделать очистительную клизму, и повторить ее утром.
- Всем женщинам, после 45 лет, перед операцией проводится тугое бинтование голеней, или одеваются компрессионные чулки. Мужчинам эта процедура проводится по показаниям, если есть варикозное расширение вен.
Процедура подготовки к лапароскопической холецистэктомии в стационаре
Первым делом необходимо предупредить врачей об имеющейся у Вас аллергии на какие-либо медикаменты.
Перед тем, как выполнить эту операцию, с больным обязательно должны побеседовать анестезиолог и хирург. В ходе этой беседы специалисты должны рассказать пациенту о предстоящей операции, о применяемом наркозе, а также проинформировать его о возможных осложнениях и последствиях резекции жёлчного пузыря. Кроме того, пациент должен быть проинформирован о специальном режиме и рационе питания, которые ему нужно будет соблюдать после холецистэктомии. Окончанием такой беседы является подписание пациентом согласия на лапароскопическое вмешательство и применение общего наркоза.
Подготовку к резекции желчного пузыря лучше всего начать еще до поступления в стационар. Как правило, она заключается в соблюдении диеты №5 и лечебной гимнастике.
Эти мероприятия позволяют лучше подготовить организм к предстоящему хирургическому вмешательству, а, следовательно, и саму операцию будет перенести легче.
Читать также: Подходящие травяные сборы для желчного пузыря
Рекомендуется за три-четыре дня до госпитализации перейти на питание продуктами, исключающими появление метеоризма. Основу рациона должны составлять нежирные кисломолочные продукты, диетические виды мяса (курица, индейка, крольчатина или телятина) и нежирная рыба. Продукты, способные вызвать брожение (фрукты, овощи, бобовые культуры, зерновые продукты и хлеб) следует из рациона исключить.
Перед операцией врач должен знать все о:
| № | Полезная информация |
| 1 | наличии у пациента аллергических реакций на какие-либо медикаменты, включая средства анестезии и антисептические препараты |
| 2 | случаях, при которых у пациента случалась кровопотеря, или о приеме им повышающих кровоточивость препаратов (к примеру, варфарина или аспирина) |
| 3 | беременности (текущей или планируемой) |
В стационаре подготовка к этой операции заключается в следующем:
Сразу после госпитализации пациенту назначается легкое питание. Последний ужин – в семь вечера дня, предшествующего холецистэктомии. После этого ничего есть больше нельзя.
В день проведения операции, кроме еды, нужно отказаться и от питья. Отсутствие в желудке пищи минимизирует риск появления рвоты в процессе вмешательства и после него.
Если пациент принимает какие-либо лекарства, необходимо обязательно проконсультироваться с врачом о возможности их приема в день операции. Поскольку людям со слабыми мышцами живота или лишним весом после операции часто назначается ношение бандажа, лучше позаботиться о его приобретении заранее.
Вечером перед днем операции и утром в день её проведения пациенту ставят очистительные клизмы. Вечером перед и утром в день вмешательства нужно искупаться со специальным антибактериальным мылом и побрить живот и лобок.
Перед помещением больного в операционную нужно убедиться, что он снял с себя все украшения, контактные линзы, очки, а также съемные протезы зубов. Перед самой операцией медицинский персонал должен забинтовать эластичными бинтами нижние конечности оперируемого больного (от пальцев до самых паховых складок). Это позволит избежать осложнений тромбоэмболического характера.
Осложнения и последствия общего наркоза
После проведения лапароскопии желчного пузыря с применением эндотрахеального наркоза могут быть такие осложнения:
Иногда после наркоза пациент ощущает недомогание
- Диспепсия в виде тошноты, рвоты, повышенный метеоризм.
- Временные нарушения работы центральной нервной системы, которые могут проявляться в виде головной боли, головокружения, «спутанности» мыслей.
- Кожные осложнения в виде зуда и покраснения.
- Боли в мышцах и общая слабость.
- Госпитальная пневмония.
- Травма зубов – связана с введением интубационной трубки больному.
Последующая реабилитация и образ жизни после проведённой операции
Процесс реабилитации после проведения лапароскопии происходит довольно быстрое, а полное восстановление наступает по истечении 5–6 месяцев. При этом до наступления этого времени пациент чувствует себя хорошо при соблюдении рекомендаций лечащего врача.
Восстановление после проведённой операции подразумевает стабилизацию физического и морального состояния, что обеспечивает нормализацию жизнедеятельности организма. По истечении 10–15 дней оперативного вмешательства пациент может вернуться к обычному образу жизни при условии исключения сильных физических нагрузок.
На протяжении 2 месяцев после лапароскопии рекомендовано выполнение следующих рекомендаций:
- Обеспечение правильного питания;
- Исключение возможных запоров;
- Занятия спортом по истечении 30 дней с момента проведения операции;
- Максимальное поднятие тяжести до 6 кг в течение 90 дней после проведённого оперативного вмешательства;
- Соблюдение лечебной диеты № 5 в течение 3 месяцев.
Сейчас читают: Причины увеличенного желчного пузыря — как лечить у ребенка и взрослого
В качестве вспомогательной терапии врач может назначить физиотерапевтические процедуры, приём витаминных комплексов (Мульти-Табс, Витрум, Центрум).
Возможные боли
Боли после проведения лапароскопии жёлчного пузыря имеют умеренный характер и хорошо устраняются при помощи обезболивающих препаратов (Кетанов, Кеторол, Кетонал). Данные лекарства принимают в течение 2 дней, так как в дальнейшем выраженность синдрома заметно снижается, а общее состояние улучшается.
Через 7–10 дней болевые ощущения полностью походят, но могут проявляться при резких поворотах тела или же сильном напряжении брюшных стенок (процесс дефекации, подъем тяжёлых предметов). Если же отмечаются постоянные неприятные ощущения, имеющие нарастающий характер, то необходимо обращение к врачу.
Соблюдение лечебной диеты
Диета после удаления жёлчного пузыря должна быть направлена на поддержку работы печени. Необходимо употреблять продукты, которые минимизируют излишнюю выработку желчи (норма в сутки составляет 600–800 мл).
По истечении 3–4 суток после операции можно переходить с лечебного голодания на ведение в рацион овощных супов, нежирных кисломолочных продуктов, протёртых каш на воде, отварной рыбы и мяса.
В дальнейшем врачи назначают лечебную диету № 5 с обеспечением дробного питания, приёма только тёплой пищи, готовки блюд безопасными методами кулинарной обработки (варка на пару, тушение, запекание).
Из общего рациона необходимо исключить следующие продукты:
- Продукты с высокой жирностью (рыба, мясо, молочные продукты);
- Жареные, маринованные, острые, солёные блюда;
- Копчённые и консервированные изделия;
- Острые пряности и соусы (майонез, кетчуп, горчица, хрен, имбирь);
- Субпродукты (мозг, желудок, печень, почки);
- Овощи, зелёный горошек в сыром виде;
- Грибы в любом виде;
- Свежая выпечка, ржаной хлеб;
- Кондитерские изделия, шоколад;
- Крепкий чай, кофе;
- Алкогольные, газированные напитки.
Продукты, рекомендованные к употреблению:
- Нежирные сорта мяса и рыбы (кролик, курица, молодая телятина, хек, треска, минтай);
- Жидкие каши из различных круп;
- Овощные супы на нежирном бульоне с крупами или макаронами;
- Молочные продукты с невысокой жирностью (кефир, ряженка, сметана, творог);
- Ягоды, фрукты без кислинки в свежем и обработанном виде;
- Чёрствый белый хлеб;
- Варенье, джемы, мёд в небольшом количестве.
Из вышеуказанных продуктов питания можно составить сбалансированный рацион с ограничение потребления сахара (не более 30 грамм) и мучных изделий (около 200 грамм). Перед сном желательно выпивать стакан нежирного кефира.
После соблюдения лечебной диеты на протяжении 6 месяцев в общий рацион можно добавить мясо, рыбу в целом виде, сырые овощи, другие блюда в умеренном количестве.
Сколько времени пациент будет «отходить» от анестезии
При проведении лапароскопии желчного пузыря, врач-анестезиолог постоянно остается в операционной, контролирует концентрацию и глубину наркоза.
Когда оперирующий хирург говорит ему, что операция находится в стадии завершения, он медленно снижает концентрацию анестетиков, и пациент начинает постепенно просыпаться. Полностью просыпается больной через четыре часа, а вот тошнота, головная боль, слабость могут сохраняться на протяжении 24-36 часов.
Не стоит бояться общей анестезии при лапароскопии желчного пузыря. При правильной подготовке к этому оперативному вмешательству, негативные последствия и осложнения минимальны. Анестезиолог подбирает препараты и их дозировку индивидуально каждому своему пациенту, и старается сделать процесс восстановления максимально коротким и безболезненным.
Период восстановления
Исходя из отзывов прооперированных людей, лапароскопия не приносит особого дискомфорта. Первое время их беспокоит неинтенсивная боль, которая быстро проходит. Вылечить больной желчный пузырь до конца невозможно, поэтому процедура удаления – лучшее решение.
Антибактериальная терапия проводится только в случае нарушения герметичности органа. Работа перистальтики кишечника нормализуется за сутки. Сразу после этого возможен прием пищи.
Реабилитационный период завершается через 14-15 дней. Выписка больного осуществляется на 4-5 день после пребывания в клинике.
Общие рекомендации:
- нет необходимости сбивать субфебрильную послеоперационную температуру;
- полностью исключить алкоголь;
- избегать физических нагрузок и поднятия тяжестей в первые несколько недель восстановления;
- возобновить сексуальную жизнь можно через месяц;
- ежедневно обрабатывать швы и использовать мази для рассасывания рубцов;
- перейти на диетическое питание.
Соблюдение рекомендаций врача поможет уменьшить длительность реабилитационного процесса.
Что это такое?
Лапароскопия – высокоэффективный, безопасный и мало травматический способ хирургического вмешательства на внутренних органах. По этой причине лечение желчнокаменного недуга этим способом давно уже стало обычной ежедневной операцией.
Что собой представляет такое лечение? В обиходе подразумевается проведение оперативной терапии, в ходе которой у человека извлекают отсеченный желчный пузырь вместе с конкрементами, образовавшимися в нем, с помощью важного прибора – лапароскопа.
Сегодня практически не ведутся операции, чтобы можно было бы сохранить орган и удалить лишь многочисленные желчные конкременты. Если камни единичные, то применяются иные способы их удаление, такие как:
- Растворение с помощью медикаментозных средств;
- Дробление с помощью лазерной аппаратуры;
- Ударная волновая литолрипсия.
В ходе таких способов лечения растворенные камни выходят из организма естественным путем.
Чтобы лучше понять, что такое лапароскопическое лечение желчного пузыря, следует вначале ознакомиться, чем эта терапия отличается от лапаротомии. Ознакомимся с основными принципами.
Показания к операции
Если при обследовании диагностированы камни в желчном пузыре, не стоит сразу впадать в панику, ведь операция требуется не во всех клинических случаях.
Согласно существующим рекомендация, не удаляются конкременты, диаметр которых не превышает 7 мм. Такие камни свободно перемещаются по желчевыводящим путям, оказываются в кишечнике и выводятся из организма естественным путем.
Если размер конкремента превышает 7 мм, но не превосходит 10 мм, то холецистэктомия также не проводится, если нет воспалительного процесса.
Оперативного вмешательства не избежать в следующих случаях:
- Колика. Состояние, при котором камни малого размера вызывают болевые ощущения у пациента при продвижении по желчевыводящим путям. Чаще всего колику удается купировать благодаря назначению спазмолитических и противовоспалительных средств. Отсутствие или наличие положительной динамики определит, надо ли удалять конкремент.
- Калькулезный холецистит хронического типа. Это длительный процесс, приводящий к онкологическим заболеваниям и чаще диагностируемый у пожилых пациентов. Удаление пузыря в профилактических целях оправдано, поскольку новообразования дают о себе знать тогда, когда они являются уже неоперабельными.
- Крупные размеры конкрементов. Диаметр камня, превышающий 1-1,5 см, затрудняет проникновение желчи в проток. В результате происходит закупорка протока и застаивание желчи. Желчный пузырь в этом случае растягивается, появляются боли, пищеварительные процессы нарушаются.
- Сахарный диабет. Холецистэктомия у таких пациентов проводится планово. Предварительно больной проходит полноценное обследование.
Если конкременты малы, врач использует ультразвуковое или лазерное воздействие для их дробления, в том числе, с профилактической целью. Эти методы абсолютно безвредны и безболезненны.
Лапароскопия
Этот вид хирургического лечения выполняют с помощью вспомогательных инструментов:
- Аппарат – лапароскоп;
- Манипуляторы в виде троакаров.
Что же собой представляет лапароскоп? Это своеобразный аппарат, куда встроен фонарик для освещения места работ и видеокамера. Камеру хирург вводит в брюшное пространство пациенту, сделав в ней предварительно небольшой надрез (1см).
В ходе операции все его манипуляции видны на экране, благодаря видеокамере. Это помогает доктору следить за своими действиями. Плюс здесь в том, что не производится прямое контактирование с удаляемым больным органом, а лишь визуальный контакт.
Хирург управляет необходимыми для операции инструментами посредством троакаров. Это не что иное, как полые трубочки, которые также вводятся через проколы в брюшное пространство. Они необходимы для доставки к удаляемому органу нужного инструмента. На трубочках имеются устройства-манипуляторы, с их помощью доктору удается перемещать инструмент внутри живота.
Одним словом, весь процесс лапароскопической операции доктор проводит, руководя всего лишь тремя трубками:
- В первую трубочку вводят видеокамеру для выдачи картинки на экран;
- Две другие трубки нужны для работы через них хирургическим инструментом.
Все этапы обоих оперативных вмешательств и их сути являются полностью идентичными.
Список разрешенных и запрещенных продуктов
| Можно кушать | Запрещено кушать |
| В рацион питания можно включить мясо нежирных сортов, такие как телятина, курятина, а также мясо индюка, кроля. | Исключить мясную и молочную продукцию, обладающую высокой жирностью. |
| Морская рыба или речные хищники, например, хек, минтай, окунь или щука. | Нельзя употреблять жареные блюда. |
| Из круп варят каши до полужидкого состояния. | Запрещены копчености. Любые субпродукты. |
| Отваривают нежирные отвары и варят с них супы, туда же можно добавлять овощи, макаронные изделия или крупы. | Острые блюда, соления и маринады. |
| Овощи либо тушить, либо отваривать, либо готовить на пару. | Ржаной хлеб или свежей выпечки, любая сдоба. |
| Разрешается употреблять белый хлеб, но вчерашний, не свежий. | Черный кофе, шоколад, какао. |
| Варить компоты, готовить желе только из нескислых сортов фруктов или ягод. | Спиртные напитки. |
| Мед. | Не рекомендуются грибы в любом виде. |
| Молочная продукция низкой калорийности. | Сырые овощи. |
Разрешенные продукты подвергают тепловой обработке – отваривают, пропаривают или запекают в духовом шкафу.

Показания и противопоказания к лапароскопии
В медицинской практике довольно часто можно встретить болезни желчного пузыря. Причин для этого множество, например:
- Неблагоприятные экологические данные;
- Частые стрессовые состояния;
- Человек в изобилии употребляет жирную пищу, да еще и плохого качества.
Все это, в свою очередь, приводит к развитию различных патологий, а вследствие этого и развивается желчнокаменное заболевание. Если наличие этого недуга никак не влияет на функциональность человеческого организма, то может быть назначено консервативное лечение.
Рассмотрим, какие могут быть показания к проведению лапароскопии, а в каких случаях такой вид лечение пациенту не показан.
В очень крайних случаях после лапароскопии у 5-7% пациентов может возникнуть грыжа. Чаще всего это случается у людей с большой массой тела. Или же это осложнение возникает у тех пациентов, кому была проведена операция в экстренном порядке, а не запланирована заранее.
Подготовительные мероприятия перед проведением операции
Подготовка к проведению лапароскопии в амбулаторных условиях заключается в выполнении предписаний лечащего врача для стабилизации общего состояния и предотвращения обострения имеющихся хронических заболеваний.
Основные мероприятия заключаются в приёме лечебных препаратов и выполнении определённых правил за 2 недели до оперативного вмешательства:
- Исключение приёма препаратов, которые могут повлиять на сворачиваемость крови;
- Устранение сильных физических нагрузок;
- Организация рационального и правильного питания;
- Ограничение потребления пищи и воды за 24 часа до проведения операции. За 12 часов необходимо полностью исключить еду и воду;
- Очищение кишечника при помощи проведения клизмы или других очистительных методов.
Сейчас читают: Проведение процедуры дренирования желчного пузыря
Подготовительные мероприятия в условиях стационара подразумевают прохождение следующих видов исследований:
- Общий анализ крови, мочи для изучения изменения основных показаний;
- Биохимия крови (определение таких показателей, как билирубин, глюкоза, общий белок, щелочная фосфатаза);
- Выявление группы крови и резус-фактора;
- Проведение коагулограммы (ПТИ, АЧТВ, МНО, фибриноген, ТФ);
- Сдача крови а предмет выявления различных заболеваний (ВИЧ, СПИД, гепатит группы В, С);
- Электрокардиограмма для оценки общего состояния сердечно-сосудистой системы.
Оперативное вмешательство возможно в том случае, если все показатели сданных анализов находятся в норме, так как при наличии отклонений необходимо назначение дополнительной терапии для общего восстановления организма.
Преимущества и недостатки
Рассмотрим, какими же преимуществами обладает лапароскопический метод удаления желчного пузыря.
- Лапароскопия – это закрытая методика, и благодаря этому, в ходе операции полностью исключается взаимодействие внутренних органов и тканей. Также не имеется рисков заражения инфекциями.
- Для проведения этой операции требуется сделать малого диаметра разрезы. Это в свою очередь снижает травматический процесс операции.
- После лапароскопии не образуются шрамы, поэтому косметически живот не пострадает.
- Короткий послеоперационный период, не более 3-х суток.
- Те, у кого нет возможности пропускать работу, могут к ней приступить уже через неделю.
При всех своих плюсах такое оперативное вмешательство обладает и рядом недостатков. Ознакомимся с ними.
- Если у пациента имеются хронические болезни сердечнососудистой или дыхательной системы, то ему лапароскопия не показана. Так как при операции в брюшную полость вводится углекислый газ, существует риск сдавливания легких или сердца. Это может привести к тому, что в венозной системе повысится давление, и могут быть осложнения в работе сердца. Или будет сильное давление на диафрагму, что затруднит дыхание.
- Несколько ограничены диагностические манипуляции и возможности во время проведения операции.
- Лапароскопию невозможно провести, если у пациента слишком запущена ситуация. В этих случаях в желчном пузыре могут возникать непредвиденные патологии, и потребуется дополнительная корректировка оперативного вмешательства.
При наличии хотя бы одного из этих пунктов, проводится традиционная лапаротомия.
Как удаляют желчный пузырь
Далее рассмотрены техники, используемые при проведении холецистэктомии.
Верхнесрединная лапаротомия
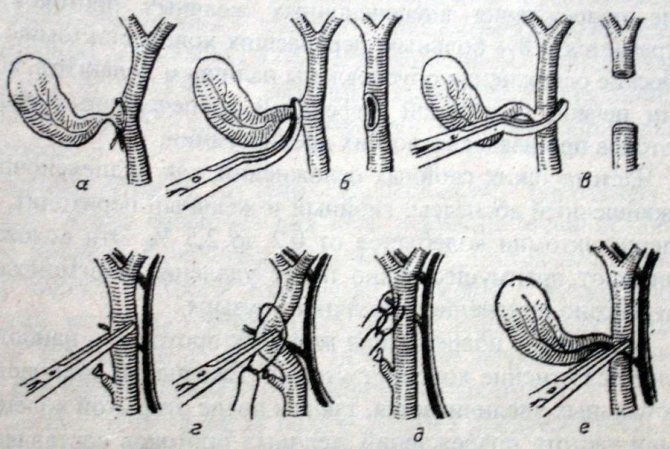
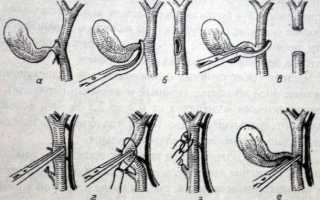
Такая операция считается традиционной. Практически у всех больных удается удалить пораженный орган «от шейки». Операционный доступ – от мечевидного отростка до пупка, размер достигает 16–17 см. Первым делом хирурги осматривают органы брюшной полости, оценивают наличие осложнений. Далее проводят захват зажимом в области небольшого луковицеобразного дивертикула, который находится на нижней поверхности желчного пузыря. Потом рассекается брюшина и выделяется гепатобилиарный треугольник, границы которого представлены пузырным и общим печеночными протоками, а также пузырной артерией.
Пузырную артерию и проток пересекают и лигируют, пораженный орган отделяют. Ложе печени обрабатывают лазером, ультразвуком или коагулятором. По задней подмышечной линии проводят дополнительный разрез, в него вставляют дренаж. На рану послойно накладываются швы. Дренирование должно проходить на протяжении 1–2 суток. Швы снимают через 5–6 дней, в некоторых случаях позже.
Важно! Длится операция около 50 минут, но время может увеличиваться в зависимости от развития осложнений.
Мини-доступ
Сюда относят микро- и мини-доступы. В первом случае разрез не превышает 4 см, во втором – 6 см. Доступ – справа под ребрами, на 2 см ниже реберной дуги. Медиальный край разреза начинается от наружного края правой прямой мышцы живота. Специалисты послойно рассекают мышцы, по ходу коагулируя сосуды. Далее проводится захват пораженного органа в области дна. После выделения части желчного пузыря его тело погружают в брюшную полость, чтобы было видно необходимые структуры гепатобилиарной системы. Обязательно устанавливается дренаж. Длительность вмешательства – 55–60 минут.
Хирургические методы, используемые при удалении желчного пузыря
В настоящее время в основном применяются две хорошо отработанные методики: традиционная полостная операция и лапароскопия. Их основное отличие заключается в способе доступа к удаляемому органу.
Традиционная методика подразумевает обеспечение доступа к операционной зоне посредством достаточно большого разреза стенки брюшной полости. При этом хирург имеет прямой визуальный контакт с удаляемым органом. К основным недостаткам такого вмешательства относятся:
- большой размер послеоперационного рубца, вызывающий эстетический дискомфорт;
- достаточно долгий срок реабилитации;
- высокий риск возникновения послеоперационных осложнений.
В связи с этим, такие операции делают в основном в экстренных случаях и тогда, когда по каким-либо причинам лапароскопическая операция пациенту противопоказана.
Для плановых операций при отсутствии противопоказаний применяется метод лапароскопии.
Суть этого оперативного вмешательства заключается в том, что доступ к оперируемому органу обеспечивается через три-четыре небольших (до полутора сантиметров) прокола в стенке брюшины. Через один из этих проколов вводится лапароскоп (отсюда и название техники – лапароскопия) с закрепленными на нем фонариком и видеокамерой, изображение с которой выводится на монитор и позволяет хирургу контролировать ход операции (без прямого визуального контакта).Через остальные проколы с помощью специальных полых трубок (троакаров) вводятся особые хирургические инструменты, при помощи которых и производится резекция желчного пузыря.
Ход операции
Удаление желчного выполняется под общей анестезией. Непосредственная длительность операции индивидуальна и может длиться до двух часов (среднее время составляет приблизительно 40 минут).
В начале операции, используя специальное приспособление – иглу Вереша, в брюшную полость вводят газ.
Это нужно для создания операционного поля. Для установления необходимого давления используют специальный прибор для нагнетания углекислого газа, который обеспечивает сохранение давления не ниже 12 мм. рт. столба.
Через проколы в брюшине в полость вводят специальное устройство (троакар) и лапароскоп – устройство для создания возможности обзора внутри брюшной полости с увеличением в 40 раз.
Вывод изображения производится на монитор, что дает возможность операционной бригаде видеть операционное поле лучше, чем при обычной полостной операции.
Через троакары в операционную зону вводят хирургические инструменты и зажимы для удержания органов, электрод для операций над желчным пузырем.
После определения всех анатомически важных органов сосуды, питающие желчный пузырь, и протоки для отделения желчи, зажимают титановыми клипсами.
После иссечения желчный пузырь отделяют, принимают меры профилактики возможных кровотечений. Обрабатывают брюшную полость и удаляют пузырь через троакар.
В некоторых случаях необходимо делать дополнительный разрез в районе пупка (до 2 см).
Завершающим становится дренирование операционной зоны. Выведение специальной трубки через боковую часть живота
Это позволяет не накапливаться жидкости в брюшной полости.
Под каким наркозом делают лапароскопию желчного пузыря?
Как уже было сказано выше, сейчас наиболее распространенная методика проведения операции по удалению желчного пузыря – лапароскопия. Этот способ оперативного вмешательства наименее травматичен, минимизирует риск возникновения осложнений после операции и позволяет пациенту быстро восстановиться после резекции органа. Однако применяемый для этой операции газ значительно повышает уровень внутрибрюшного давления, что негативно отражается на работе легких.
В связи с этим, наркоз при лапароскопии желчного пузыря применяется в основном эндотрахеальный. При этом пациента обязательно интубируют и подключают к аппаратуре ИВЛ (искусственной вентиляции легких).
Если же у пациента существуют проблемы с органами дыхания (к примеру, бронхиальная астма) – это является абсолютным противопоказанием к применению наркоза эндотрахеального типа. В таких случаях возможно применение внутривенного общего наркоза, однако и в этом случае обязательно подключение оперируемого больного к аппаратуре ИВЛ.
Особенности послеоперационного периода
Сразу же после хирургического вмешательства пациента переводят в палату интенсивной терапии. Находиться там он будет до того момента, как отойдет наркоз. Если все прошло хорошо и осложнений не наблюдается, через два часа больной возвращается в обычную палату.
Если проводилась лапароскопия (удаление без большого надреза), пациент может вставать уже спустя пять часов. При классической холецистэктомии постельный режим соблюдается минимум на протяжении всего дня. Любые передвижения проводятся исключительно под наблюдением медицинского персонала.
В день операции принимать пищу нельзя. Позволяется только небольшое количество воды, пить которую нужно мелкими глотками. В сутки можно выпить максимум пол-литра жидкости. При этом необходимо прислушиваться к собственным ощущениям, при возникновении тошноты отказаться придется и от воды.
Через сутки пациент может передвигаться по палате самостоятельно, без присмотра медперсонала. Происходит постепенное возвращение к пище. Первый обед может состоять из 3–4 ложек постного овощного бульона. При положительной реакции организма добавляются другие продукты:
- котлеты на пару;
- жидкая каша;
- суп с крупой;
- нежирный кефир;
- творог;
- галеты;
- бананы;
- запеченные яблоки.
Также на второй день после операции врач извлекает из живота пациента дренаж. Процедура проводится во время осмотра и обработки послеоперационных швов. При отсутствии осложнений больного выписывают в течение 3–5 дней после холецистэктомии, в противном случае лечение может затянуться.
Эндотрахеальный наркоз – предоперационная подготовка
Подготовка к наркозу перед лапароскопической холецистэктомией – это целый комплекс инструментальных и лабораторных диагностических мероприятий, целью которых является определение текущего состояния дыхательной системы. Кроме того, обязательно проведение в полном объеме всех диагностических мероприятий, которые проводятся перед традиционной полостной операцией.
В комплекс таких мероприятий входят:
- проведение общего анализа крови с целью определения:
- наличия в организме пациента инфекционного воспаления, при котором уровень лейкоцитов будет повышен (со сдвигом влево лейкоцитарной формулы);
- существования проблем, связанных со свертываемостью крови (если существует проблема возникновения внутреннего кровотечения в ходе операции – уровень тромбоцитов будет понижен; если есть риск тромбообразования в ходе оперативного вмешательства – то повышен);
- наличия анемии, о котором говорит пониженный уровень эритроцитов, цветового показателя и гемоглобина.
Подготовка пациента к удалению желчного пузыря
При плановом характере проведения холецистэктомии порядок действий при такой подготовке следующий:
- последний раз в день перед операцией пациент должен поесть не позднее 18:00;
- воду следует перестать пить в 22:00 того же дня;
- за двое суток до лапароскопии желчного пузыря следует прекратить прием препаратов-антикоагулянтов, о чем обязательно нужно уведомить лечащего врача;
- вечером перед холецистэктомией пациенту необходимо сделать очищающую клизму, а утром – процедуру следует повторить;
- всем оперируемым женщинам старше 45-ти лет перед такой операцией обязательно туго бинтуют голени (возможно использование компрессионных чулков). Пациентам мужского пола эта процедура проводится при наличии варикозного расширения вен.
Реабилитационный период
Послеоперационный период после лапароскопического удаления органа длится до 21 дня (при традиционной операции – до 60 дней).
Процесс восстановления больного – это комплексный процесс, включающий:
- определение режима дня;
- диету и схему питания;
- лекарственную терапию;
- физиотерапию и лечебную физкультуру.
Первые дни после операции
После стандартной операции больной два часа находится в реанимации для наблюдения за его выходом из состояния наркоза. После этого больной переводится в послеоперационную палату.
Шесть часов после операции запрещено подниматься с постели
По глотку разрешается пить негазированную воду (до 500 мл.) Затем пациента поднимают с постели — он может сделать несколько шагов возле кровати.
На следующий день можно передвигаться в пределах отделения, питание после удаления желчного пузыря на второй послеоперационный день. Питание включает кисломолочные продукты, каши без молока, вегетарианские супы.
Период от 2 до 7 дня
Начиная со второго послеоперационного дня, пациент должен начать перестраивать режим жизнедеятельности. Все это с учетом того, что изменилась схема пищеварения. Питание должно стать частым, мелким порциями.
Основу питания должна составлять диета после удаления желчного пузыря №5.
В первую неделю после операции питание больного состоит из:
- кисломолочных продуктов;
- приготовленных без молока каш;
- пюре без овощей;
- супов по вегетариански;
- бананов и печеных яблок;
- отварное мясо птицы или телятина.
Пить можно негазированную воду или отвары шиповника, некрепкий несладкий чай.
На второй день, если состояние больного позволяет, удаляется дренажная трубка, это безболезненная процедура, занимающая немного времени.
На 3 день после операции пациента выписывают из клиники. Выписку с историей болезни и рекомендациями выдают на руки для передачи в поликлинику.
Отдаленный послеоперационный период
Последствия после удаления желчного пузыря для организма заключаются в изменении схемы пищеварения. Желчь меняет свою структуру, становится менее густой и концентрированной. Её одноразовый объем становится меньше.
Диета после удаления желчного пузыря должна быть более строгой в первые 6 месяцев после холицестэктомии. Затем возможно присоединение к меню новых блюд и выход на расширенный перечень блюд согласно диеты №5, до года после операции.
Диета после удаления желчного пузыря направлена на то, чтобы стимулировать отток желчи из протоков. Делается это для того, чтобы предотвратить образование новых камней.
Пища должна быть только отварной, тушеной или приготовленной на пару. Она включает следующие продукты:
- супы различные на овощных отварах (после 6 месяцев возможно присоединение некрепких мясных или рыбных бульонов);
- нежирное отварное или паровое мясо;
- нежирную рыбу отварную, паровую или запеченную.
- яйца не более 2 раз в неделю;
- кисломолочные продукты;
- овощи (кроме щавеля, шпината, редиса и редьки, лука и томатов);
- каши различные и макароны;
- сладкие фрукты;
- печенье, приготовленное без жира, зефир, мед и мармелад;
- простые воды без газа, некрепкий чай (можно с лимоном).
Растительное или сливочное масло добавляется в уже готовые блюда, есть ограничения на соль.
Лекарственная терапия после операции включает в себя купирование боли после удаления желчного пузыря. Для чего назначаются таблетки Дротаверин, Но-Шпа.
Обязательным является назначение желчегонных средств для урегулирования процесса пищеварения и профилактики застоя секрета (таблеток, растворов, желчегонных трав).
Вопрос-ответ
Что взять с собой в больницу на операцию по удалению желчного пузыря?
С собой необходимо иметь средства личной гигиены (мыло, зубную щетку, зубную пасту), нижнее белье, ночную рубашку или пижаму, а также паспорт для оформления договоров, анализы, направление на госпитализацию, эластичные чулки, послеоперационный бандаж.
Сколько лежат в больнице после операции по удалению желчного пузыря?
Безусловно, ранняя послеоперационная активность пациента ограничена. Период реабилитации и нетрудоспособности более длительный. Для восстановления потребуется провести в больнице 3 – 7 дней. После этого требуется от четырех до шести недель для полного восстановления.
Нужно ли делать клизму перед удалением желчного пузыря?
Накануне операции по удалению желчного пузыря пациенту делают первую клизму, а утром назначенного дня — вторую. Прием любых медицинских препаратов следует согласовать с лечащим врачом. Плановая холецистэктомия в большинстве случаев проводится методом лапароскопии.
Советы
СОВЕТ №1
Перед операцией обязательно проконсультируйтесь с врачом и задайте все интересующие вас вопросы. Узнайте о процессе операции, возможных рисках и сроках восстановления, чтобы быть психологически готовым.
СОВЕТ №2
Следуйте рекомендациям по подготовке к операции, включая соблюдение диеты и отказ от определенных медикаментов. Это поможет снизить риск осложнений и улучшить результаты операции.
СОВЕТ №3
Подготовьте свое жилище к восстановлению после операции. Убедитесь, что у вас есть доступ к необходимым вещам, таким как лекарства, еда и удобное место для отдыха, чтобы облегчить процесс реабилитации.
СОВЕТ №4
Обсудите с близкими возможность их помощи в период восстановления. Наличие поддержки может значительно облегчить процесс и помочь вам быстрее вернуться к нормальной жизни.