Панкреатит — это воспаление и дегенерация поджелудочной железы. Нездоровое питание, злоупотребление алкоголем, плохая экологическая обстановка способствуют увеличению заболеваемости этой патологией населения всей планеты. Когда болезнь мешает качеству жизни на протяжении длительного времени, у пациентов неизбежно возникает вопрос, сколько живут с хроническим панкреатитом. Доктора не могут дать однозначный ответ, так как на продолжительность жизни влияет множество факторов, но составить предварительный прогноз в каждом конкретном случае вполне реально.
Сколько может прожить человек с панкреатитом?
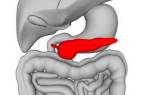
Поджелудочная железа – это паренхиматозный орган смешанной секреции, выполняющий следующие функции:
- выработка пищеварительного сока, необходимого для переваривания еды;
- образование гормонов, которые влияют на функционирование клеток организма (инсулин, глюкагон, соматостатин).
При нарушении работы поджелудочной возникает опасный недуг – панкреатит, прогноз которого зависит от определенных факторов. По статистике, взрослые мужчины страдают им чаще, чем женщины, и он может сократить длительность жизни человека.


Врачи отмечают, что хронический панкреатит может значительно влиять на продолжительность жизни пациентов. Заболевание сопровождается постоянными болями, нарушением пищеварения и может привести к серьезным осложнениям, таким как диабет или рак поджелудочной железы. Специалисты подчеркивают важность ранней диагностики и своевременного лечения, что может существенно улучшить качество жизни и увеличить ее продолжительность.
Соблюдение диеты, отказ от алкоголя и регулярные медицинские осмотры играют ключевую роль в управлении заболеванием. Врачи также рекомендуют пациентам активно участвовать в своем лечении, следуя рекомендациям и поддерживая здоровый образ жизни. В целом, при адекватной терапии и соблюдении рекомендаций, многие пациенты могут рассчитывать на нормальную продолжительность жизни, однако важно помнить о рисках и возможных осложнениях.
Опасные факторы
Для повышения длительности жизни необходимо освободиться от опасных условий, которые ведут к обострению панкреатита и осложнениям.
В них входят:
- Алкоголь. Прием спиртных напитков считается наиболее частой предпосылкой воспалительного процесса поджелудочной железы. В органе отсутствуют ферменты, способные расщеплять этанол и при проникновении алкоголя начинается постепенно воспалительный процесс. Идентичное требование принадлежит и к сигаретам.
- Заболевания пищеварительной системы. Любые нарушения органов желудочно-кишечного тракта способны спровоцировать возникновение панкреатита.
- Инфицирование железы.
- Наследственная предрасположенность.
- Аномалии с рождения.
- Неверный прием медикаментозных препаратов.
- Несбалансированный рацион питания.
- Постоянные стрессовые ситуации.
- Малоподвижный образ жизни.
Виды панкреатита
Выделяют 2 вида недуга:
Острый панкреатит возникает впервые. Воспалительный процесс длится непродолжительное время и затрагивает клетки паренхимы, которые в результате повреждаются активированными ферментами.
Выделяют следующие типы острой формы:
Хронический панкреатит возникает после многократных повторений острой формы заболевания, но при начальных изменениях симптомы часто отсутствуют. Панкреатит беспокоит больных довольно продолжительное время, в результате чего ткань паренхимы замещается на рубцы, и ее поверхность становится поврежденной.
Выделяют следующие формы хронического вида:
Хронический панкреатит — это серьезное заболевание, которое может существенно повлиять на качество и продолжительность жизни пациента. Многие люди, столкнувшиеся с этой проблемой, отмечают, что при соблюдении рекомендаций врачей и изменении образа жизни можно значительно улучшить состояние. Правильное питание, отказ от алкоголя и регулярные медицинские обследования становятся ключевыми факторами, способствующими продлению жизни. Однако, несмотря на это, некоторые пациенты выражают опасения по поводу возможных осложнений, таких как диабет или рак поджелудочной железы, которые могут сократить срок жизни. Важно помнить, что каждый случай индивидуален, и многие люди с хроническим панкреатитом живут полноценной жизнью, активно занимаясь любимыми делами и заботясь о своем здоровье. Поддержка со стороны близких и профессионалов также играет значительную роль в психологическом комфорте и адаптации к новым условиям жизни.
Панкреатит: формы заболевания
В гастроэнтерологии выделяют 2 вида панкреатита: хронический и острый.
Острая форма болезни характеризуется воспалительным процессом, развивающимся за очень короткий промежуток времени. Терапия такого состояния, как правило, короткая, симптоматика проходит при приеме ферментных препаратов.
Хроническая форма панкреатита — это воспалительный процесс в железе, который сопровождает пациента на протяжении длительного времени (от нескольких месяцев до долгих лет). В ходе длительного воспаления поджелудочная получает серьезные повреждения. Данная форма заболевания развивается на фоне частых приступов острого панкреатита.
Внимание! Патология хронического типа относится к редким заболеваниям, ее диагностируют всего у 20-30 пациентов из 100 000 с диагнозом панкреатит.
Что влияет на продолжительность жизни при панкреатите?
Далёкие от медицины люди часто не знают, от чего зависит продолжительность жизни человека, имеющего в своем анамнезе панкреатит.
Наиболее значимыми причинами являются:
- Течение патологии. При острой форме вероятность наступления летального исхода выше, по сравнению с хронической.
- Тяжесть состояния. Чем тяжелее протекает недуг, тем больше риск, что он разовьется фатально.
- Наличие осложнений. Если происходит омертвление тканей, смерть наступает в 50% случаев. Внутренние органы не справляются с действием токсинов, развивается сердечная и почечная недостаточность. Иногда возникают кровотечения, которые также становятся причиной смерти.
- Сопутствующее заболевание: сахарный диабет, злокачественные опухоли, патология желчного пузыря и 12-перстной кишки, гельминтозы (у ребёнка). На фоне тяжелых нарушений в организме риск летального исхода возрастает.
- Возраст. Чаще всего смертельные случаи встречаются у пациентов старше 70 лет.
- Своевременность получения и качество медицинской помощи. Чем раньше врач начал лечить пациента с панкреатитом, прописывая ему адекватную терапию, тем больше шансов на благоприятный исход.
- Безукоризненное соблюдение назначений лечащего врача и диеты. Когда человек ответственно относится к собственному здоровью, принимает прописанные таблетки, выживаемость в таких случаях достигает 80%. Если он игнорирует врачебные рекомендации, не пьет лекарство, показатель снижается в 2 раза.
- Отказ от алкоголя. Исключение вредной привычки ведет к уменьшению повреждающего действия.
Причины появления болезни
Образованию панкреатического нарушения функциональности поджелудочной железы острой формы проявления может предшествовать наличие следующих факторов:
- чрезмерный уровень потребления алкогольсодержащей продукции;
- регулярное употребление жареных и жирных продуктов питания, а также копченостей и соленых блюд;
- большое количество лишних килограммов;
- развитие желчекаменного заболевания, холецистита, гепатита;
- проникновение в организм вирусных инфекций, в виде эпидемического паротита либо гепатита В;
- язвенные поражения 12-типерстной кишки и желудка, а также гастрит и прогрессирующая стадия опухолевидной патологии;
- наличие гиперпаратиреоза;
- инвазия гельминтными представителями;
- аномальное сужение прохода в панкреатических протоках;
- сбой на гормональном уровне;
- тупая травматизация брюшной полости, а также оперативные вмешательства;
- развитие пищевой аллергии тяжелой формы;
- прогрессирование муковисцидоза;
- табакокурение;
- наследственная предрасположенность.
Сколько живут с хроническим панкреатитом?
Продолжительность жизни часто сокращается на 10–20 лет. Это связано с тем, что при неработающей железе организм не справляется с дополнительной нагрузкой. Каковы прогнозы лечения заболевания?
Согласно статистике, с острой формой и тяжелым течением заболевания летальный исход наступает в 30% случаев. У 15% людей наступает выздоровление, а оставшихся ожидает повторное обострение патологии (рецидив). Пациент с хронической формой и легким течением при адекватной терапии может прожить столько же, сколько и здоровый человек.
По данным наблюдений европейских специалистов, выживаемость людей в течение первых 10 лет заболевания составляет 70%, 20 лет – 45%. При появлении осложнений или необходимости проведения оперативного вмешательства она снижается. Если в пораженном органе развивается злокачественная опухоль, прогнозирование пропорционально уменьшается на 4% за 20 лет при условии того, что лечение проведено правильно.
Если больной ведет здоровый образ жизни и отказался от употребления алкоголя, то первые 10 лет он проживет в 80% случаев. Когда человек игнорирует все врачебные рекомендации, не соблюдает диету и не избавляется от вредных привычек, средняя продолжительность жизни выявляет снижение показателя в 2 раза.
Панкреатит хронического типа: прогноз
Когда пациент впервые сталкивается с серьезной патологией, то ему необходимо четко понимать, как лечить болезнь и как с ней жить.
Часто врачи слышат вопросы о качестве жизни, ведь любое серьезное заболевание предполагает изменения привычного образа жизни, и нередко кардинальные. При панкреатите, как и при другом сложном заболевании, нельзя определить точную продолжительность жизни, ведь существует множество факторов, которые могут повлиять на ее качество и длительность. Давайте более подробно разберемся, каким может быть прогноз при хроническом панкреатите.
Для того чтобы попытаться спрогнозировать длительность жизни пациента при хроническом панкреатите, необходимо учитывать некоторые факторы:
- возраст больного на момент диагностирования болезни;
- течение заболевания, частота проявлений симптоматики, их длительность;
- общее состояние органа, наличие других патологий ЖКТ;
- как часто и в каком количестве пациент употребляет алкогольные напитки;
- насколько сильно повреждена поджелудочная, ее слизистая, имеются ли признаки сахарного диабета.
Например, 25-летний мужчина с хронической формой болезни, не принимающий алкоголь, может прожить достаточно долго, даже до глубокой старости. В данном случае длительность жизни, заложенная природой, не будет изменяться.
Так, пациент в возрасте 50-55 лет, принимающий много лет алкоголь, сокращает длительность жизни на 10-15 лет. На фоне практически не работающей железы создается дополнительная нагрузка на другие органы, что естественным образом негативно влияет на качество и продолжительность жизненного периода.
При приступе панкреатита необходимо своевременное лечение
Однако наибольшую опасность представляет острое течение патологии. Как показывает медицинская практика, острое течение панкреатита чаще завершается летальным исходом. Так, при серьезной форме случаи смерти — до 35%, при атрофии железы риск повышается до 60%.
Как показали исследования, почти 55% пациентов умирают из-за неспособности других органов справиться с воспалительным процессом, развившимся на фоне острого панкреатита.
Если говорить о первых неделях течения заболевания, то виной летального исхода пациентов становятся осложнения различной тяжести. Отдельно стоит сказать о пациентах преклонного возраста, среди которых смертность превышает 20% барьер.
Важно! Острая форма панкреатита, протекающая в легкой степени, очень редко становится причиной смерти пациента.
Поэтому крайне важно подобрать правильную схему лечения для каждого больного.
В связи с необходимостью выявить как можно раньше тяжелобольных, когда прогноз при хроническом панкреатите неблагоприятный, были изобретены специальные индексы. Они разработаны на основе множества исследований.
Было установлено, что корректное лечение хронического панкреатита в легкой форме, следование всем рекомендациям врача не укорачивает жизнь пациенту. Терапия значительно снижает воспалительные процессы в органе, при верном подходе к лечению может наблюдаться стойкая ремиссия. Значительно хуже прогноз, когда хронический панкреатит сопровождается образованием кист, фиброзных опухолей и развитием диабета. В такой ситуации даже правильно разработанная схема лечения не даст больших шансов на длительную ремиссию или приостановление воспалительного процесса.
Если говорить коротко, то согласно результатам исследований, в странах Европы средняя выживаемость пациентов при хроническом панкреатите составляет 70-75%. Приближаясь к 20-летнему рубежу она снижалась до 48%. Риск развития онкопатологии железы — не более 5%.
Отказавшись от алкоголя человек улучшает качество своей жизни
Пациентам с диагнозом панкреатит важно понимать, что отказ от употребления даже слабоалкогольных напитков является немаловажным фактором для продления и улучшения качества жизни. Было установлено, что полный отказ от алкоголя повышал уровень жизни в первые десять лет до 85%. При несоблюдении этого правила уровень снижался до 40%. Важно понимать и то, что для увеличения срока жизни следует исключить табакокурение, употребление чрезмерно вредной пищи, а любой прием лекарственных препаратов согласовывать с лечащим врачом (терапевтом или гастроэнтерологом).
Естественно, исключение вредных привычек, правильное лечение и соблюдение рекомендаций врача значительно улучшают качество жизни, а также увеличивают шансы на приостановление воспалительного процесса в железе. Однако, существует и другая сторона, которая не позволяет дать более точный прогноз на жизнь при хроническом панкреатите. Сколько именно сможет прожить больной — будет определяться осложнениями, которые могут возникнуть в ходе заболевания, их остротой и прогрессированием. Было выявлено, что выживаемость с диагнозом хронический панкреатит алкогольного типа в первые 10 лет достигала отметки почти в 80% (при условии полного отказа от выпивки).
Помимо этого потребуется постоянный контроль лечащего врача, своевременные курсы терапии и соблюдение принципов здорового образа жизни.
Источник: netpankreatita.ru
Причина смертности при панкреатите
Болезнь характеризуется тяжестью течения и высоким риском наступления летального исхода. Чем опасно это состояние, и почему умирает пациент, рассмотрим далее.
Панкреонекроз
Панкреонекрозом называют осложнение, при котором происходит отмирание частей или всей поджелудочной железы. Основная причина такого состояния заключается в повреждении органа собственными ферментами и возникновении воспалительных процессов. Провоцирующими факторами считаются злоупотребление алкоголем, калькулезный холецистит, травмы брюшной полости и ранее перенесенные хирургические вмешательства.
Панкреонекроз отличается далеко не высокой выживаемостью: в 40–70% случаев наступает летальный исход. Если помощь не оказывается своевременно, показатель существенно возрастает.
Рак поджелудочной железы
Характеризуется агрессивным течением и быстрым распространением по всему организму. В большинстве случаев приводит к смерти. Если рак был обнаружен на операбельной стадии, проводится хирургическое вмешательство, при котором полностью удаляется орган или его больная часть. Причинами рака чаще всего являются: курение, неправильное питание, чрезмерный прием алкоголя, нарушение пищеварительной функции, генетические факторы.
Летальность после операции
Хирургическое вмешательство на поджелудочной отличается сложностью и высокими показателями смертности. Удаление органа связано с трудностями, так как он находится в близости с крупными сосудами, почками и обладает общим кровотоком с 12-перстной кишкой. Высокоактивные ферменты нередко переваривают ткань паренхимы, и на нее довольно сложно накладывать швы.
Пациенту приходится соблюдать постельный режим, проводя много времени в лежачем положении. Все это грозит развитием осложнений в послеоперационный период, из-за чего повышается угроза летального исхода. Если операция прошла успешно, пациента ждет долгий путь восстановления.
Диагностирование алкогольного панкреатита
К сожалению, определить наличие заболевания на ранних стадиях практически невозможно. Основные симптомы появляются уже тогда, когда отмечается отек и развитие некроза поджелудочной железы.
Когда симптомы алкогольного панкреатита ярко выражены, пациент, обратившийся к врачу, направляется на прохождение полного обследования, чтобы определить в каком состоянии находится пораженный орган и как заболевание влияет на функционирование всего организма.
Больному необходимо:
- сдать анализы мочи и крови;
- пройти процедуру по забору проб кишечного сока из 12-перстной кишки;
- сделать УЗИ и МРТ органов брюшной полости;
- пройти ЭРХПГ (эндоскопическую ретроградную холангиопанкреатографиию), с помощью которой оценивается состояние протоков поджелудочной железы.
Кроме этого, для полной картины состояния здоровья пациента, врачу необходимо владеть информацией о том, насколько часто больной злоупотребляет алкоголем, так как этот фактор один из наиболее важных и влияющих на результаты дальнейшего лечения.
При этом стоит помнить, что панкреатит от алкоголя возникает довольно часто, даже если количество употребляемого спиртного небольшое.
Поджелудочная железа неспособна самостоятельно расщеплять ацельдтадегид и прочие ядовитые вещества, поэтому она увеличивает производство секреции. Вслед за этим повышается кислотность в желудке, печень начинает производить избыток желчи. В двенадцатиперстной кишке повышается уровень гормона панкреозимина.
Белковые фракции сворачиваются в панкреатическом соке, образуют белковые пробки и выпадают в осадок. Таким образом происходит закупорка проходов железы.Создаются такие условия, что секреция не может поступить в кишечник и начинает переваривать свою же ткань, ведя ее к омертвлению.Этот процесс внутреннего разложения называется некроз.
- Увеличение размеров органа;
- Отек его паренхимы;
- Развитие некроза;
- Образование гнойно-некротических очагов;
При стабильном состоянии пациента госпитализируют в стационар, где в срочном порядке проводят лечебные мероприятия.
Если больной находят в тяжёлом состоянии, то его немедленно госпитализируют в отделение интенсивной терапии, где проводят круглосуточный мониторинг деятельности жизненно важных систем (дыхательной, сердечно-сосудистой). При развитии ДВС-синдрома назначается вливание свежезамороженной плазмы, кровезаменителей и гепарина.
Как продлить срок жизни?
Несмотря на опасность патологии, существуют способы, позволяющие улучшить примерный прогноз и подарить пациенту дополнительные годы жизни.
Профилактика и образ жизни
Помимо приема препаратов, которые лечащий доктор указывает в истории болезни, нужно придерживаться правил, предупреждающих прогрессирование недуга и риск возникновения осложнений. Благодаря соблюдению этих рекомендаций пациент проживет намного дольше.
Нужно уделять внимание не только физическому здоровью, но и психологическому. Специалисты советуют людям с патологией изменить свой образ жизни, избегать нервного перенапряжения и своевременно проходить врачебные осмотры.
Несмотря на положительные отзывы о применении средств народной медицины, предварительно всё-таки стоит проконсультироваться с лечащим врачом во избежание осложнений.
Рекомендуется придерживаться следующих правил:
- полностью исключить алкоголь, сигареты и наркотические вещества;
- умеренное занятие спортом;
- распорядок дня должен включать в себя полноценный ночной сон;
- выработка положительного настроя и устойчивости к стрессу.
Больные в домашней обстановке могут справиться с болью и тошнотой, уменьшив нагрузку на пищеварительную систему:
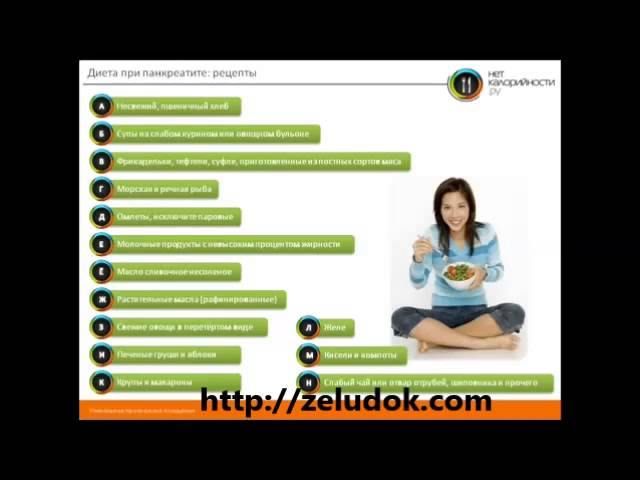
- Исключение из меню жирных, жареных и острых блюд. Следует отдавать предпочтение вареной, печеной или тушеной еде.
- Частое употребление пищи небольшими порциями. Желательно кушать не менее 6 раз в сутки, а объем одной порции не должен превышать 250 г. Перерыв между трапезами составляет 2,5–3 часа.
- Суточный объем углеводов не должен превышать 300 г, а жиров – 70 г. Они крайне вредно воздействуют на поджелудочную.
- Проведение обработки продуктов. Для уменьшения выраженности воспалительного процесса медики советуют есть блюда, порезанные на кусочки, тщательно их пережевывая, или в протертом виде.
- Диета подбирается так, чтобы в ней было высокое содержание белка. Вещество необходимо добавлять в рацион до 150 г в день.
- Соблюдать питьевую норму. Людям требуется потреблять около 2 л воды. Доктора рекомендуют совершать несколько глотков каждые полчаса.
Выделяют список запрещенных блюд, из-за которых поджелудочный сок начинает усиленно вырабатываться. Крайне нежелательно принимать в пищу следующие продукты:
- мясо и рыба жирных сортов;
- еда в консервированном виде;
- колбасные изделия;
- молочные продукты с высоким содержанием жира;
- икра;
- соусы, включая майонез, кетчуп;
- бобовые;
- овощи – томаты, щавель, капуста и редис;
- кислые фрукты;
- злаковые продукты – пшено, кукуруза и ячмень;
- кондитерские изделия.
Реабилитационный период
Реабилитация после острого панкреатита является довольно длительным и кропотливым процессом, в ходе которого необходимо беспрекословное соблюдение всех наставлений лечащего специалиста. Более того, назначаются регулярные процедуры обследования и каждые полгода прохождение лечения в санаторно-курортных условиях. Рекомендуется посещение бальнеологических курортов, где основной достопримечательностью являются гидрокарбонатные воды со средним и малым уровнем минерализации. Среди наиболее популярных курортов такого типа, являются:
- Боржоми;
- Ессентуки;
- Моршин;
- Трускавец.
Проведение физиотерапевтических процедур возможно лишь в период стойкой ремиссии, когда на протяжении длительного периода времени просто отсутствуют какие-либо симптоматические проявления панкреатической патологии.
Весь реабилитационный период подразделяется на три основных этапа, которые рассмотрим немного ниже.
Помимо всего прочего, пациент совместно со своим лечащим врачом составляет меню индивидуального рациона питания со всеми его (пациента) кулинарными предпочтениями.
Устранение панкреатической патологии на первом этапе реабилитации основывается на воздержании от употребления жареных и жирных продуктов питания, а также от сладких и соленых блюд для обеспечения максимального отдыха паренхиматозного органа.
Медикаментозные препараты на протяжении реабилитационного периода могут вводиться как внутримышечным, так и внутривенным путем.
По истечении 2-3 месяцев соблюдения строгого диетического рациона питания, пациенту, в зависимости от состояния его поджелудочной железы, может быть разрешено употребление постных разновидностей мяса и рыбы, свежие фруктовые культуры и пр.
Следующим этапом реабилитационного периода после панкреатического заболевания острой формы течения является соблюдение упрощенного диетического рациона питания, в который уже может включаться внушительное количество белковых продуктов питания и жиров.
Под строгим запретом в реабилитационном периоде находится употребление спиртосодержащих напитков и табакокурение, даже в небольших дозах.
Последним реабилитационным этапом является полный переход на правильное питание с употреблением только здоровых продуктов в комбинации с ежегодным посещением кабинета гастроэнтеролога и прохождения детального обследования.
Запомните, что острый панкреатит может стать причиной затяжного периода нетрудоспособности. А после нормализации общего состояния пациента, трудоустройство должно производиться в те условия, где будут исключены:
- физическое напряжение;
- травматизация зоны живота;
- различные сотрясения тела;
- контактирование с ядовитыми веществами.
Затяжная разновидность острой формы панкреатического заболевания без проведения оперативного своевременного лечения может привести к длительной нетрудоспособности и инвалидности II и III группы.
Сколько живут с панкреатитом?
Впервые столкнувшись с тем или иным серьезным заболеванием, многие пациенты хотят ясно представлять свои дальнейшие перспективы. Те вопросы, которые эти больные задают докторам, касаются и качества жизни, и ее продолжительности. Безусловно, врачи не являются провидцами, способными с точностью до дня и месяца определить предстоящую длительность жизни своих пациентов. Но существуют статистические показатели, полученные в результате многолетних наблюдений, которые помогают примерно прогнозировать судьбу больных.
В случае панкреатита на продолжительность жизни оказывают влияние:
- форма болезни (острая или хроническая);
- тяжесть недуга;
- наличие осложнений;
- возраст пациентов;
- своевременность и качество лечения;
- выполнение пациентом основных предписаний врача, в том числе диеты;
- отказ от алкоголя или продолжение его употребления.
По сравнению с хронической формой болезни острый панкреатит гораздо чаще заканчивается фатально. При его тяжелом течении показатели летальности могут достигать 30%, если же развилось омертвление железы – панкреонекроз, то смертность возрастает до 50%.
В первые дни более 50% пациентов погибают от того, что многие органы не справляются с острым воспалительным поражением поджелудочной железы. У них наблюдаются сердечно-сосудистая недостаточность (шок), почечная недостаточность или дыхательный дистресс-синдром.
На второй неделе острого панкреатита причинами смерти чаще уже оказываются осложнения (разрыв псевдокисты, кровотечения, инфекции, непроходимость кишечника или желчевыводящих путей). Особенно высока летальность пожилых больных. В возрасте свыше 70 лет она может достигать 19%. Легкий острый панкреатит приводит к гибели больных лишь в 1 – 2%. Поэтому больные нуждаются в различных лечебных подходах. Для более раннего определения тяжелых больных с неблагоприятным для жизни прогнозом врачи разработали специальные индексы (APACHE и др.), включающие клинические и лабораторные параметры.
Длительность жизни пациентов с легкими вариантами хронического панкреатита и адекватном лечении недуга в целом соизмерима с этим же показателем у остальных людей. Полноценная стойкая ремиссия замедляет прогрессирование хронического воспаления в поджелудочной железе.
Но продолжительность жизни, к сожалению, уменьшается в случае тяжелых прогрессирующих дистрофических процессов в поджелудочной железе, ведущих к необратимой утрате ее функционирующей ткани. Они чаще развиваются при фиброзно-склеротическом хроническом панкреатите. Свою лепту вносят и осложнения (обструкция желчных протоков, псевдокисты, панкреатогенный диабет, тромбоз, псевдоаневризма селезеночной артерии и др.). В целом по данным зарубежных ученых выживаемость пациентов в течение ближайших 10 лет оказывается около 70%, двадцатилетняя выживаемость составляет порядка 45%. Вероятность появления рака поджелудочной железы у больных хроническим панкреатитом равняется 4% (за 20 лет).
При хроническом панкреатите чрезвычайно важен отказ от любых алкогольных напитков. Ведь при соблюдении данной рекомендации десятилетняя выживаемость пациентов составляет порядка 80%. Если же больной игнорирует предписания врачей и не прекращает выпивать, то показатель уменьшается более чем в 2 раза. Кроме того, значение имеют воздержание от курения, регулярное выполнение диетических рекомендаций и правильное медикаментозное лечение.
СТАТИСТИКА ПАНКРЕАТИТА
Большая медицинская, социальная, экономическая проблема острого панкреатита обусловлена высокой частотой заболеваемости, особенно среди трудоспособного населения, высоким процентом инвалидизации и летальности при деструктивных формах панкреатита.
По обширной, но очень запутанной, статистике заболеваемость острым панкреатитом в России составляет 36-40 случаев на 100.000 населения.
В 15-25% случаев острый панкреатит носит тяжелый деструктивный характер и сопровождается различными осложнениями, которые являются основной причиной летального исхода.
Летальность при панкреонекрозе остается крайне высокой и по данным различных авторов составляет от 15 до 90%.
При несложных подсчетах получается, что в год в стране заболевает острым панкреатитом от 52.200 до 58.000 человек.
Соответственно панкреонекроз развивается от 7.830 до 18.125 человек.
Летальный исход наступает от 1.175 до 16.313 человек.
Учитывая «точность» нашей статистики, думаю, что не сильно ошибусь, если буду считать, что в стране погибает свыше 20.000 человек ежегодно, от всех формы острого панкреатита и панкреонекроза. Притом, что это в основном молодые ЛЮДИ.
Хитрость статистики в том, что «панкреонекроз» отсутствует в официальных сатистических данных, имеется только «острый панкреатит».
Другая хитрость в том, что еще больше пациентов погибает в ранние или поздние сроки после выписки из стационара от хирургических осложнений или осложнений связанных с нарушениями сердечно-сосудистой системы поврежденной во время длительной острой болезни. Пациент погибает от сердечной недостаточности, инфаркта, инсульта, а причина его кроется в неадекватной реабилитации и лечении после перенесенного острого хирургического заболевания, длительного инфекционного процесса, перитонита и т.д. Эта смерть будет скрыта в статистике заболеваний сердечно-сосудистой системы, а не поджелудочной железы.
Казалось бы в масштабах страны при 145 млн. населения – цифры незначительные, широкого общественного интереса не вызывают, социальной проблемой не являются. Хотя, как посмотреть и посчитать!? Наша отечественная медицинская статистика очень хитрая вещь, но даже при общем подсчете – масштаб сопоставим с потерями от дорожно-транспортных происшествий (а с отдаленными последствиями — превышает). А ДТП у нас сейчас уделяется очень большое внимание, строятся травматологические центры, создаются подразделения для эвакуации пострадавших с помощью авиации и автотранспорта, целая Федеральная программа в здравоохранении посвящена оснащению медицинским оборудованием и организации помощи при ДТП.
От ДТП и от острого панкреатита/панкреонекроза страдают и погибают мужчины и женщины сопоставимого возраста – очень схожие социальные группы населения (состоявшиеся, мобильные, имеющие работу и доход, автомобиль и возможность устраивать активный отдых, поездки, имеющие избыток веса, повышенное артериальное давление, желчно-каменную болезнь и часто переедающие и злоупотребляющие алкоголем).
Хотя из этой группы риска все с одинаковым «успехом» могут оказаться на койке в палате, в реанимации, в операционной с инфарктом, инсультом и травмой.
При всем этом острый панкреатит и панкреонекроз к социально значимым заболеваниям (как сердечно-сосудистые, онкология, травматизм, туберкулез, наркомания, ВИЧ, гепатит и т.д.) не относятся.
Лечение панкреонекроза экономически не выгодно ЛПУ, поскольку затраты на лечение значительно превышают финансирование по ОМС, а вылечить панкреонекроз, уложившись в МЭС — невозможно.
Счастливо вылечившиеся пациенты становятся постоянными клиентами гастроэнтеролога (внешнесекреторная недостаточность поджелудочной железы, хронический болевой синдром), эндокринолога (сахарный диабет), хирурга (кисты, свищи, грыжи, спайки) со значительно снизившейся трудоспособностью или стойкой ее утрачивают (инвалидность).
Часть пациентов, пережив острый панкреатит/панкреонекроз, переходят в «социальную группу» или «сетевую интернет-группу» страдающих истинным хроническим панкреатитом или страдающих навязчивым страхом хронического панкреатита или нового приступа острого панкреатита/панкреонекроза.
К этой непростой группе пациентов присоединяется еще одна очень обширная группа пациентов с общим диагнозом «хронический панкреатит». В действительности никакого хронического панкреатита у данной категории действительно страдающих пациентов нет, но медики пойдя по пути наименьших затрат сил и мысли поставили им диагноз «ХП» (вместе с синдромом раздраженного кишечника, дискинезией, хроническим холециститом и проч., и проч., и проч….), основываясь непонятно на чем. Точнее всего на «литературных фантазиях» врачей УЗД, КТ, МРТ. Которые за неимением желания, возможности, сил, понимания и еще неизвестно чего (хотя иногда очень хорошо известно чего и от чего), описывают несуществующие «диффузные изменения, линейные исчерченности, гиперэхогенные включения, уплотнения, фиброзные и прочие «изменения». ». И уже на основе подобных «объективных» данных медицинской визуализации субъективных «специалистов», врачи направо и налево выписывают диагноз ХП.
Это пожизненное «клеймо» пациенту ставят в карту и прямо «в мозг». С ним, как с крестом пациенты мучаясь ходят от одного врача к другому, от УЗИ к УЗИ, от КТ к КТ, от МРТ к МРТ, от копрограммы к блокаторам протонной помпы, от биорезонансной терапии к психологу….. И никто не в силах им помочь, найти истинную проблему, отменить мифический диагноз ХП и заняться реальными проблемами страдающих людей. У врачей поликлиник на это нет времени, сил, желания, знаний, умений (за редкими счастливыми исключениями). А узкие высококвалифицированные специалисты в стационарах всегда слишком узки и высоко специализированы. Редко кто имеет опыт в пограничных областях медицины, умения распознавать патологию на стыке специальностей.
Пациенты становятся никому не нужны, никому не понятны, предоставлены сами себе и устремляются в интернет в поисках панацеи и себе подобных страдальцев. У них они находят понимание и советы, становятся кому-то интересны, находят единомышленников, занимаются психологической взаимопомощью и самореализацией.
- Новиков С.В.
- кмн, врач-хирург высшей категории, врач УЗД,
- специалист по минимально инвазивным вмешательствам под УЗ-контролем
- НИИ СП им.Н.В.Склифосовского, г.Москва
Дополнительный материал из пособия для врачей
© Хронический панкреатит. (Алгоритм диагностики и лечебной тактики). Под редакцией профессора И.В. Маева. Пособие для врачей общей практики, терапевтов, гастроэнтерологов. Москва, 2006 год / И.В.Маев, А.Н. Казюлин, А.А.Самсонов, Ю.А. Кучерявый
Прогноз продолжительности жизни
При ХП, в отличие от острого панкреатита, отсутствуют какие-либо общепринятые прогностические критерии. Прогноз для жизни больного при ХП определяется возможным развитием осложнений, требующих хирургического вмешательства с высокой интра- и послеоперационной летальностью. Считается, что десятилетняя выживаемость больных алкогольным ХП составляет 80% при условии прекращения приема алкоголя, и снижается более чем в 2 раза, если пациент продолжает употреблять алкоголь. Прогноз в отношении качества жизни определяется развитием хронической боли и тяжестью внешнесекреторной и инкреторной недостаточности ПЖ в исходе заболевания.
Последовательность лечения
Лечение острого панкреатита заключается в полном отказе от употребления алкогольсодержащих напитков, соблюдении диетического рациона питания, заключающегося в употреблении продуктов с низким уровнем концентрации животных жиров. Также необходимо исключение всех медикаментозных препаратов, способных оказать раздражающее воздействие на и без того пораженную железу.
Основная задача лечебных мероприятий заключается в ликвидации болезненности, корректировочных процедур по восстановлению ее функциональности, а также в предупреждении и лечении возможных осложнений.
Для того, чтобы устранить боль, назначаются препараты анельгитирующего спектра действия, и дозировку определяет лишь опытный специалист. Для этих целей чаще всего применяются такие препараты, как:
- Но-Шпа, или отечественный Дротаверин;
- Спазмалгон;
- Мебеверин.
Если консервативные методы лечения не дают должного эффекта, то поднимается вопрос о проведении хирургического вмешательства. Оперативное лечение заболевания способно максимально продлить жизненный цикл пациентов, улучшив качество их жизнедеятельности.
Важно помнить, что при приступе острого панкреатического заболевания ни в коем случае нельзя принимать лекарства ферментативного спектра действия такие, как Фестал или Мезим. Они способны увеличить интенсивность перистальтики кишечника и вызвать развитие диареи, что поспособствует значительному ухудшению состояния больного.
Более того, препараты желчегонного спектра действия, а также различные травы и отвары народных целителей не рекомендуется употреблять, не посоветовавшись с опытным квалифицированным специалистом гастроэнтерологического профиля.
После острого панкреатита лечение пациента должно заключаться в дальнейшем проведении реабилитационных мероприятий.
Образ жизни больных хроническим панкреатитом
При хроническом панкреатите очень важен образ жизни, который ведет больной человек.
Если человек хочет продлить себе жизнь, он должен вести исключительно здоровый образ жизни и придерживаться особого рациона.
В таком случае больной может прожить продуктивную, активную и насыщенную жизнь. Даже если хронический панкреатит поразил человека в детском возрасте, при правильном образе жизни он вполне может успеть воспитать собственных внуков, то есть продолжительность жизни будет достаточно высока.
Многие больные задаются вопросом о том, как жить дальше с такой серьезной болезнью. Первое, что должен усвоить каждый человек с таким панкреатитом: его состояние целиком зависит от того, как он относится к своему здоровью. В частности, речь идет о следующих полезных привычках:
- отказ от употребления алкоголя, табака и наркотиков;
- умеренные занятия физкультурой;
- положительный настрой, оптимизм и стрессоустойчивость.
Человек должен жить всю жизнь соблюдая такие необходимые меры.
Симптомы панкреатита
Чтобы разобраться в начале формирования заболевания, следует знать характерные его симптомы. При формировании панкреатита человек испытывает болевые ощущения, которые набирают интенсивность после приема пищи.
В добавок к этому, формируются еще 2 ключевых признака в виде рвоты и чувства тошноты. При хроническом заболевании симптомы будут носить невыраженный характер, однако само нарушение продолжается достаточно долго.
Учитывая тяжесть течения заболевания, иммунных сил и терапии, специалист способен приблизительно установить, какой срок проживет пациент. Если болевые ощущения появляются все время, то данный признак свидетельствует о постепенном разрушении материй воспаленной железы.
В подобном варианте здоровые доли сменяются соединительными, возникают осложнения, среди которых можно выделить:
- Язвенную болезнь пищеварительной системы.
- Эрозию в пищеводе.
- Уплотнение органа.
- Воспаление с гнойным накоплением.
- Кишечная непроходимость.
- Возникновение онкологических клеток.
- Заражение крови.
Описанные трудности существенно ухудшают состояние и продолжительность жизни, а сам пациент от осложнений способен уйти из жизни. Помимо этого, пациенты могут подвергаться шоку либо коллапсу. При гнойном воспалительном процессе происходит резкое увеличение температуры, зачастую происходит смена цвета кожных покровов.
У больных с панкреатитом может быть бледность, синюшность либо желтизна кожи. Понять, как жить с такой болезнью возможно лишь после посещения специалиста и осуществления диагностирования. В итоге результатов и обследований специалисты могут выявить диагностическое заключение, состояние человека, выберут верную терапию.
Продолжительность жизни при хроническом панкреатите
Чтобы ответить точно, сколько живут с хроническим панкреатитом, нужно знать степень поражения поджелудочной железы. Все во многом зависит от возраста и образа жизни больного. Если человек придерживается правильного питания, т.е. соблюдает диету, исключает жирные, жареные, острые, копченые блюда и алкоголь, то продолжительность жизни при панкреатите увеличивается. Регулярно посещая врача и контролируя состояние железы с помощью ультразвукового исследования, можно снизить риск опасных осложнений, в т. ч. некроза тканей.
Летальный исход наступает при несоблюдении рекомендаций по питанию. Особенно частой причиной смерти является воспаление поджелудочной железы при злоупотреблении алкоголем. При этом ткани органа начинают отмирать, может присоединиться инфекция, которая повышает риск развития сепсиса. Спиртосодержащие напитки стимулируют ферментную активность железы, которая начинает переваривать собственные ткани.
На течение патологии и прогноз влияет множество факторов. К ним относят:
- соблюдение всех рекомендаций по питанию;
- лечение сопутствующих заболеваний ЖКТ;
- наличие вредных привычек.
Чтобы прожить долго и снизить риск обострения хронической формы панкреатита, многие специалисты рекомендуют периодически принимать препараты, содержащие ферменты, такие как Мезим, Панкреатин, Креон и др. Медикаменты данной группы улучшают пищеварение, позволяют восстановиться поджелудочной железе и не работать на износ. Однако и длительный прием таких лекарств запрещен.
Также рекомендуется 1 раз в 6 месяцев проходить УЗИ органов ЖКТ. Соблюдая все правила, можно не думать о летальном исходе и рассчитывать на полное восстановление функций поджелудочной железы.
Панкреатит: суть патологии
Располагается поджелудочная железа возле двенадцатиперстной кишки, позади желудка. Орган имеет 2 основные функции в пищеварительной системе:
- выделение особых ферментов, с помощью которых происходит переваривание углеводов и жиров;
- биосинтез инсулина — гормона, влияющего на обменные процессы почти во всех тканях и предотвращающего развитие сахарного диабета.
Патологические процессы в железе начинаются в тот момент, когда пищеварительные ферменты локализуются в органе, не происходит оттока их в двенадцатиперстную кишку. Попадая в железу, ферменты начинают процесс разрушения ее тканей, происходит некий процесс самопереваривания. Как следствие, развивается отечность, повреждение слизистой железы, приводящее к кровотечению.
Расположение поджелудочной железы
Заболевание может развиваться на фоне образования камней в желчном, злоупотребления алкоголем, воспалительных процессов, а также в ходе лечения некоторыми группами препаратов. Причиной панкреатита может стать генетическая предрасположенность и наличие в органе новообразований.
Обратите внимание! Отметим, что в детском возрасте заболевание практически не встречается, а если и диагностируется, то исключительно на фоне травмирования железы или как наследственная патология.
Рацион при хроническом панкреатите
Диету больному назначает врач. Однако есть общие рекомендации, которые даются абсолютно всем больным.
Цель лечебного питания – давать пищеварительной системе минимальную нагрузку, уменьшать болевые ощущения и тошноту.
В первую очередь рекомендации касаются режима питания.
Необходимо есть часто, но небольшими порциями, по 200-250 г. Оптимальный режим для таких больных – это прием пищи от 5 до 6 раз в день, при этом перерыв между приемами пищи составляет не менее 2,5 часа, но не более 3 часов.
Важна и обработка продуктов. Перетертые продукты уменьшают воспалительный процесс. Человек может употреблять пищу, нарезанную на более крупные кусочки, еду нужно хорошо пережевывать. Лучшие блюда – запеченные, тушеные, отварные.
Диета преимущественно белковая. Человек должен получать от 140 до 150 г такой пищи в день.
Важно соблюдение и питьевого режима. Больным рекомендовано выпивать не менее 2 л чистой воды в день, по 2-3 глотка каждые 30 мин.
Что нужно исключить
В первую очередь нужно исключить богатую углеводами и жирную пищу. Это обусловлено тем, что она дает большую нагрузку на поджелудочную железу. Максимально допустимая суточная доза углеводов составляет не более 300 г, а жиров – не более 70 г.
Второе место среди запрещенных продуктов занимают продукты с сокогонным свойством. К ним относятся различные супы, борщи и бульоны на основе мяса, грибов и рыбы. Исключается пряная, копченая, очень соленая, кислая, острая пища.
Врачи составили список продуктов, о которых больные хроническим панкреатитом должны забыть навсегда:
- мясо жирных сортов (баранина, птица, свинина);
- рыба жирных сортов (сом, севрюга, карп, осетровые);
- субпродукты;
- консервы;
- колбаса, сосиски, сало;
- икра;
- молочные продукты с высоким содержанием жиров (сметана, сливки, отварные яйца);
- майонез, кетчуп, горчица и т.п.;
- крупы (пшено, кукуруза, ячмень), все бобовые;
- овощи (репа, баклажаны, капуста, щавель, томаты, перец, редис);
- кислые фрукты и ягоды;
- кондитерские изделия (шоколад, какао, повидло, варенье);
- хлебобулочные изделия (торты, блины, печенье);
- напитки (кофе, любые газированные воды, соки, чай).
Перечень запрещенных продуктов довольно обширный, однако только такая диета гарантирует хорошее самочувствие.
Как лечится панкреатит?
Лечение панкреатита зависит от его вида. Так, например, острый и хронический в обострении лечится только стационарно и, скорее всего, хирургически (оперативно). Перво-наперво требуется строгая диета. Есть даже такая приговорка — «холод, голод и покой». Так что основа лечения на начальных этапах — это голодная диета. В последствии, конечно, пищевой режим будет расширен, но такие продукты типа алкоголя, жирного, жареного, копченого и т.д. и т.п., должны быть исключены из рациона навсегда, дабы не спровоцировать новое обострение. Назначают анальгетические препараты, с помощью которых можно снять боль, капельницы на основе солевого раствора, ингибиторы ферментов, альбумин. Если состояние не улучшается, то необходимо хирургическое вмешательство, лаваж, когда тщательно промывают брюшную полость, для этого помещают специальные дренажи, на них скапливается жидкость, затем она начинает вытекать наружу. Когда симптоматика острой формы панкреатита стихает больному, могут удалить желчный пузырь. При хронической форме помимо строгой диеты (№5п), используют обезболивающие лекарстве средства, заместительную терапию ферментами (Мезим, Креон и т.п.), витамины, также очень важно своевременно вылечить сахарный диабет, эндокринные заболевания, желчнокаменную болезнь.
На прогноз заболевания напрямую влияет разновидность данного недуга. Врачи выделяют две формы патологии:
- Острый панкреатит. Орган резко воспаляется, причем симптомы патологического процесса исчезают через несколько суток.
- Хронический панкреатит. Поражение органа присутствует много лет, что провоцирует его серьезные повреждения. Хронический недуг может стать следствием частых рецидивов острой формы.
В целом хронический панкреатит можно считать редким нарушением. По статистике, его диагностируют у 45 человек на 100 тыс. мужчин. У женщин этот показатель и того меньше – он составляет 12 на 100 тыс.
Патологию чаще всего можно диагностировать в 40-50 лет. Главным фактором риска считается длительное употребление спиртных напитков. Примерно 70 % заболевания развивается именно по этой причине. В этом случае диагностируют алкогольный панкреатит.
Откуда берется панкреатит, в чем причина панкреатита?
Причинами панкреатита являются:
- злоупотребление алкоголем;
- как осложнение желчно-каменной болезни;
- отравления;
- травмы;
- после употребления некоторых лекарственных средств;
- гормональный сбой;
- вирусные, грибковые, паразитические заболевания (описторхоз, аскаридоз и прочее);
- и другие инфекционные (включая Helicobacter pylori) поражения;
- дисфункция сфинктера Одди;
- как осложнения после операций и эндоскопических манипуляций;
- врожденный панкреатит
Факторы, влияющие на прогноз заболевания
Прогноз зависит от множества факторов. К самым значимым критериям, которые влияют на исход болезни, относят:
- возраст, в котором была выявлена патология;
- история недуга и периодичность потребления спиртного – возможно, у пациента имеется алкогольный панкреатит;
- состояние органа – на исход влияет выраженность повреждений и наличие признаков диабета.
К примеру, мужчина 20 лет, который имеет хронический панкреатит и не употребляет большого количества алкоголя, может прожить достаточно долго. В этом случае патология никоим образом не влияет на нормальную продолжительность жизни.
У мужчины 50 лет с диагнозом «хронический панкреатит» и длительным опытом употребления спиртного прогноз намного хуже. Сколько же живут люди с таким анамнезом? Обычно увлечение алкоголем существенно сокращает продолжительность жизни. В результате человек может умереть раньше на 10-20 лет. Такая смертность обусловлена тем, что постоянное употребление алкоголя систематически нарушает работу поджелудочной, а это создает высокую нагрузку на организм.
Десятилетняя выживаемость у людей с алкогольной формой заболевания составляет 80 %, если человек откажется от спиртного. Если же этого не сделать, данный показатель снижается вдвое.
Какие симптомы характерны для панкреатита?
- Боль (постоянная, интенсивная, с локализацией в верхних отделах живота, а так же может носить опоясывающий характер);
- Высокая температура;
- Резкое падение АД;
- Тошнота со рвотой без облегчения состояния;
- Диарея или запор (стул частый, пенистый, со зловонным запахом и непереваренными частицами пищи);
- Сухость во рту, язык сухой, густо обложенный белым налетом, холодный, липкий пот;
- Общая слабость, отсутствие аппетита, серо-землистый оттенок кожи, иногда развивается желтуха, вследствие механической закупорки протоков;
- Икота, отрыжка, вздутие живота.
Что влияет на продолжительность жизни
При любом заболевании человека волнуют его перспективы. Так сколько же живут люди, страдающие панкреатитом, и что именно влияет на прогноз? Ни один специалист не сумеет предугадать, через сколько наступит летальный исход, ведь на это влияет множество факторов. К ним обычно относят следующее:
- Форма панкреатита. Острые приступы воспалительного процесса значительно чаще провоцируют летальный исход, нежели вялотекущая форма заболевания. При сложных разновидностях патологии смертность может составлять 30 %. Если же у больных развивается панкреонекроз, риск умереть повышается до 50 %. Причины смерти от панкреатита могут быть разными. Буквально в первые же сутки появляется неспособность большинства органов побороть острое воспаление. У больных развивается недостаточность сердца или почек.
- Возраст человека. У пожилых людей вероятность смерти при панкреатите может достигать 20 %. Если недуг имеет легкое течение, данный показатель не превышает 2 %. Если человек получает адекватное лечение, патология вообще не сказывается на длительности жизни. На этапе ремиссии удается существенно затормозить деструктивные процессы в органе.
- Тяжесть патологии. На исход влияет степень поражения органа. Огромное значение имеет общее состояние здоровья и возможность систем организма справляться с воспалением.
- Наличие осложнений. Уже на второй неделе развиваются опасные состояния. К ним относят инфекционные поражения, кровотечение, кишечную непроходимость. У пациента может произойти разрыв псевдокисты.
- Своевременность и адекватность терапии.
- Соблюдение пациентом врачебных рекомендаций.
- Отказ от спиртного и курения – если вовремя этого не сделать, развивается опасный алкогольный панкреатит.
- Соблюдение правил питания.
Панкреатит считается очень серьезным нарушением, однако его течение вполне можно контролировать. Благодаря этому удается приостановить развитие аномального процесса. Чтобы решить данную задачу, пациент должен четко выполнять все врачебные указания.
Чем опасен хронический панкреатит и влияет ли он на длительность жизни?
Каждое обострение болезни сказывается на состоянии органа в виде рубца. Выходит, что материи железы все более становятся непригодными к собственной предначертанной функции из-за смены здоровых материй на фиброзные разрастания.
Процесс происходит медленно, но на протяжении продолжительного времени. За данный промежуток времени могут появиться в органе кисты, камни, опухоли. При подобных болезнях лекарственные методы нерезультативны. Однако, пока они отсутствуют, стоит продолжать терапию. Они нацелены на то, чтобы избегать обострения. В таких случаях железа будет меньше травмироваться.
В терапии панкреатита главное место занимает диетический рацион. Культура питания обязана быть у каждого пациента с панкреатитом. Диетический рацион является особым сбалансированным питанием, снимающий нагрузку с органа.
Факторы, которые способны воздействовать на длительность жизни при панкреатите:
- Форма заболевания. При острой форме нарушения объем смертельных исходов достаточно велик, так как происходит сбой не только в самом органе, но и в других системах организма, что не способны справляться с деятельностью по причине воспаления. В итоге возникает недостаточность почек, печени, сердца.
- Тяжесть нарушения. Специалисту следует в точности провести оценку состояния воспаленной железы, а также оценить эффективность терапии, диеты и прочих условий, которые нацелены на возобновление деятельности железы.
- Осложнения. Существует несколько осложнений, которые способны отрицательно проявиться на длительности жизни и самочувствии пациента. К ним принадлежит инфекция, непроходимость кишечника и кровотечения. Подобные трудности способны возникать со 2 недели формирования панкреатита.
- Возраст пациента. Увеличение процента смертельного исхода повышается в пожилом возрасте и составляет около 20%. Острая болезнь в легкой форме способна провоцировать смерть лишь у 2% пациентов.
- Терапия. Достаточно немаловажно, чтобы она была правильной, своевременной и эффективной. Для того следует пройти изначально диагностику, что целиком подтвердит состояние организма. При лечении осуществляется плановая проверка, которая предоставляет вероятность оценить результативность терапии.
- Соблюдение человеком рекомендаций специалиста.
- Питание. Диета является одним из ключевых принципов для успешной терапии и нормальной жизни. В меню возможно добавлять лишь полезные продукты и блюда, всю вредную пищу следует исключить.
- Пагубные привычки.
Как продлить срок жизни
Помимо лекарственной терапии и соблюдения правил питания, важно помнить об общем состоянии здоровья. Причем значение имеет как физическое состояние, так и психологическое здоровье. Врачи советуют пациентам избегать стрессовых ситуаций и своевременно проходить медицинские осмотры.
Даже если патология появилась еще в детском возрасте, соблюдение определенных правил поможет жить полноценной жизнью. Чтобы улучшить прогноз болезни, следует придерживаться таких рекомендаций:
- полностью исключить алкоголь, сигареты и наркотики;
- умеренно заниматься спортом;
- выработать в себе положительный настрой и устойчивость к стрессовым ситуациям.
Рацион питания людям с таким диагнозом должен подбирать врач. Однако есть определенные рекомендации, которые можно дать всем пациентам. Основная цель коррекции питания – уменьшить нагрузку на органы пищеварения. Благодаря этому удастся справиться с болевым синдромом и тошнотой.
Общие рекомендации по питанию
Все рекомендации в первую очередь направлены на изменение режима питания. Важно употреблять пищу довольно часто, однако порции должны быть маленькими – не более 250 гр. Людям с таким диагнозом стоит есть до 6 раз. Промежутки между едой составляют минимум 2,5 часа, но не более 3 часов.
Как увеличить срок жизни
При хроническом панкреатите переходят на щадящую диету не на 1-2 года, а на всю жизнь. Придется отказаться от продуктов, стимулирующих выработку пищеварительных ферментов: жирных, кислых, острых, придерживаться особой технологии приготовления пищи: варки, парной обработки, тушения, запекания в фольге.
Соблюдением пищевого режима рекомендации не лимитируются.
Необходимо выработать стрессоустойчивость, ограничить физические нагрузки, отказаться от алкоголя и курения.
Хронический панкреатит оказывает влияние на образ жизни, лишает некоторых сомнительных удовольствий. Иногда окружающим трудно объяснить, почему невозможно поддержать компанию. Поэтому пациентам приходится вырабатывать силу воли.
При первых симптомах обострения заболевания необходимо обратиться к врачу. Если соблюдать все рекомендации, о наличии панкреатита в анамнезе можно забыть и жить долго и счастливо.
Этот сайт использует Akismet для борьбы со спамом. Узнайте как обрабатываются ваши данные комментариев.
Сколько живут с панкреатитом
В первый раз, столкнувшись с какой-либо серьезной болезнью, многие люди желают четко представлять, что их ждет дальше.
Вопросы, чаще всего задаваемые врачам, относятся и к качеству жизни, и ее продолжительности. Разумеется, доктора не являются ясновидящими, способными точно предсказать, сколько больному осталось жить.
Но есть статистические данные, которые были выявлены в ходе долгих исследований. Они помогают приблизительно описать дальнейшую судьбу пациента.
Поджелудочная железа небольшого размера, по своей форме похожа на лист ивы. Располагается сзади желудка, немного пониже грудной клетки.
Она выполняет две важнейшие функции. Вырабатывает пищеварительные соки, которые помогают желудку, переваривать поступающую в него пищу. И производит важнейшие вещества, именуемые гормонами, они воздействуют на все функции работы организма. Самым важным гормоном в организме человека, является инсулин. Он отвечает за уровень сахара, и его также производит поджелудочная железа.
Качество жизни больных панкреатитом
В излечении заболевания всегда есть комплекс мероприятий, которые результативно воздействуют на ее искоренение:
- Лекарственные средства;
- Диетический рацион;
- Поддержка и стимуляция иммунной системы.
Лекарственные средства собственным влиянием нацелены на сокращение секреции поджелудочной железы.
Среди консервативного лечения используются:
- Спазмолитики.
- Противовоспалительные препараты.
- Анальгетики.
- Н2-блокаторы.
- Панкреатические ферменты.
Кто заплатит за банкет?
Хронический панкреатит, медленно разрушающий ткань поджелудочной железы, способен протекать годами. Обострения чередуются спокойными периодами, когда боль стихает.
А острый панкреатит течёт стремительно. Спровоцировать его развитие могут изрядная доля алкоголя (или даже небольшая порция суррогатного спиртного), а также грубые погрешности в диете (чрезмерное употребление копчёного, жирного, сладкого или острого). В этом случае поджелудочная буквально начинает поедать сама себя и окружающие ткани. Острый панкреатит способен всего за несколько часов перейти в панкреонекроз – тяжелейшее состояние, при котором человек может погибнуть, несмотря на все усилия врачей.
К сожалению, рассчитать безопасную дозу вредных напитков и продуктов невозможно. И поэтому один человек может крепко выпивать всю жизнь и не заболеть, а другому для возникновения острого панкреатита достаточно лишь однократно сильно «принять на грудь», закусив копчёной колбаской. Кому как повезёт, и в этом одна из загадок поджелудочной железы.
Впрочем, панкреатит бывает и у трезвенников. Его могут вызвать желчнокаменная болезнь, некоторые аутоиммунные заболевания или приём определённых лекарств.
Что болит в левом боку? Чем грозят проблемы с поджелудочной Подробнее
Вопрос-ответ
Сколько лет можно прожить с хроническим панкреатитом?
Результаты клинических исследований свидетельствуют, что значение табакокурения в развитии хронического панкреатита может быть даже более существенным, чем алкоголя. Летальность после первичного диагноза составляет до 20% в течение первых 10 лет и более 50% через 20 лет.
Сколько людей живёт с хроническим панкреатитом?
Летальность после первичного диагностирования хронического панкреатита составляет до 20% в течение первых 10 лет. Через 20 лет умирает более 50% больных. Причинами смерти становятся осложнения, связанные с обострениями панкреатита, сопутствующими нарушениями пищеварения и инфекциями.
Каков прогноз при хроническом панкреатите?
Прогноз. Хронический панкреатит имеет благоприятный прогноз при условии соблюдения всех лечебных и профилактических мер. Тяжёлые осложнения возникают при несоблюдении диеты, приёме спиртного, курении и неадекватном лечении. В таком случае заболевание может привести к летальному исходу.
Сколько живут с больной поджелудочной?
При отсутствии метастазов продолжительность жизни составляет чуть больше трех лет. При развитии метастазирования — около года. Прогноз резко ухудшается при повышенной выработке липазы — такие пациенты живут 6-8 месяцев.
Советы
СОВЕТ №1
Регулярно проходите медицинские обследования. Хронический панкреатит требует постоянного контроля состояния поджелудочной железы. Регулярные визиты к врачу помогут выявить возможные осложнения на ранних стадиях и скорректировать лечение.
СОВЕТ №2
Соблюдайте специальную диету. Правильное питание играет ключевую роль в управлении симптомами хронического панкреатита. Избегайте жирной, жареной и острой пищи, а также алкоголя. Употребляйте больше овощей, фруктов и нежирных белков.
СОВЕТ №3
Следите за уровнем стресса. Хронический стресс может усугубить симптомы панкреатита. Практикуйте методы релаксации, такие как медитация, йога или прогулки на свежем воздухе, чтобы поддерживать психоэмоциональное здоровье.
СОВЕТ №4
Принимайте назначенные лекарства строго по указанию врача. Это поможет контролировать воспаление и облегчить симптомы. Не забывайте сообщать врачу о любых побочных эффектах или изменениях в состоянии здоровья.